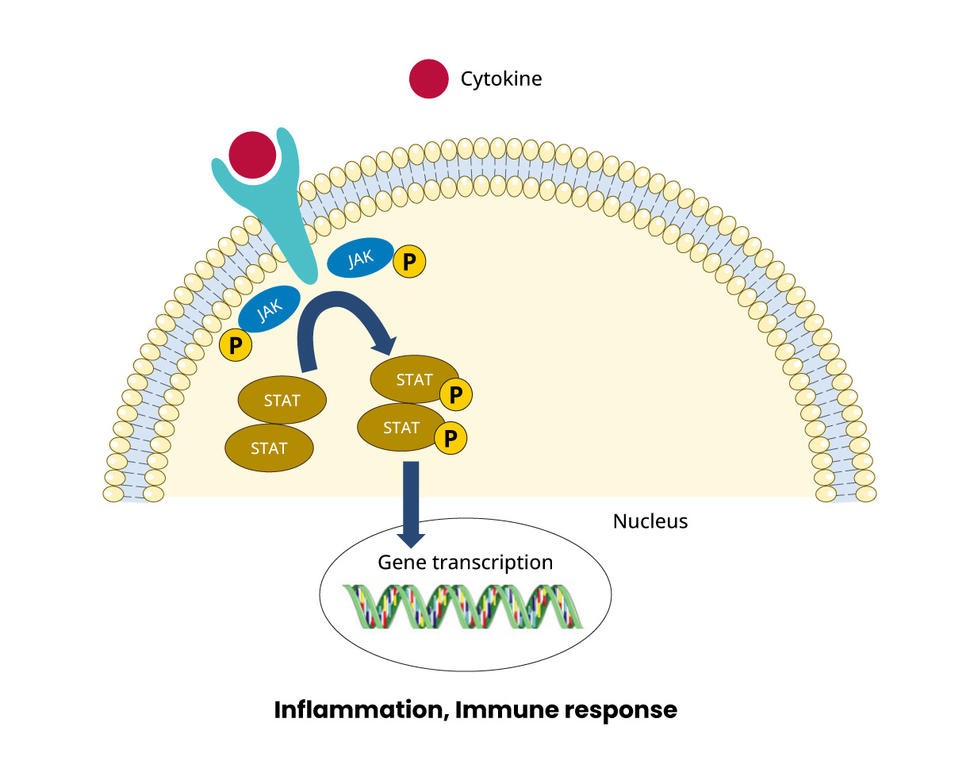
Las proteínas JAK (azul), los objetivos de los inhibidores de JAK, son como titiriteros que mueven los hilos que controlan numerosas funciones celulares, incluida la inflamación y la actividad de las células inmunitarias.
Dos ensayos clínicos separados han descubierto que una clase de medicamentos que frenan la inflamación puede mejorar la eficacia de las inmunoterapias de uso común. En ambos ensayos, uno con personas con cáncer de pulmón y el otro con linfoma, agregar un inhibidor de JAK a un inhibidor de puntos de control inmunitario redujo los tumores en más de la mitad de los participantes.
Por lo general, los inhibidores de los puntos de control inmunitario, que son tratamientos estándar para docenas de tipos de cáncer, solo funcionan en el 15% al 60% de las personas que los toman. Pero cuando estos tratamientos funcionan, pueden tener efectos asombrosos, derritiendo tumores metastásicos y manteniéndolos alejados durante años.
Durante la última década, los científicos han estado buscando formas de hacer que estos medicamentos funcionen para más pacientes. En los nuevos estudios, los investigadores exploraron un posible papel para los inhibidores de JAK, que reducen la inflamación crónica y se utilizan para tratar enfermedades inflamatorias y autoinmunes cómo el vitiligo, la artritis reumatoide y la psoriasis.
Los resultados son impresionantes por varias razones, dijeron los expertos. En el ensayo de cáncer de pulmón, la combinación redujo los tumores de sustancialmente más participantes de lo que se ve típicamente con un inhibidor de puntos de control inmunitario solo. Y en el ensayo de linfoma, todos los participantes ya habían sido tratados con un inhibidor de puntos de control inmunitario que había dejado de funcionar. Ambos estudios se publicaron el 21 de junio en Science.
=> Recibir por Whatsapp las noticias destacadas
Los estudios también revelaron por qué los inhibidores de JAK y los inhibidores de los puntos de control inmunitario parecen funcionar bien juntos. Los inhibidores de los puntos de control inmunitario desencadenan la actividad de las células inmunitarias que matan el cáncer, llamadas células T. Y los inhibidores de JAK, según demostraron los estudios, revitalizan las células T agotadas, lo que prepara el terreno para que los inhibidores de los puntos de control inmunitario las potencien contra los tumores.
Esos hallazgos resaltan una tendencia importante, según Grégoire Altan-Bonnet, Ph.D., del Laboratorio de Inmunología Oncológica Integral del NCI. “Nos estamos volviendo más sofisticados en las formas en que manipulamos la respuesta inmunitaria al cáncer”.
Los dos ensayos involucraron a personas con diferentes tipos de cáncer, tratadas con diferentes inhibidores de JAK e inhibidores de los puntos de control inmunitario, y con diferentes momentos de administración de cada fármaco.
Aun así, ambos llegaron a la misma conclusión, lo que es realmente notable y proporciona mucha motivación y esperanza de que estamos en el buen camino.
Pero todavía hay mucho que aprender sobre este enfoque combinado. Todavía hay un largo camino por recorrer para comprender cómo funciona esto, cuál es el mejor curso de acción para los pacientes, cuál es el mejor inhibidor de JAK, cuándo se debe administrar y qué dosis se debe administrar. Todas son preguntas abiertas que deben investigarse.
El momento es importante para la inflamación tumoral
Las proteínas JAK (los objetivos de los inhibidores de JAK) son como titiriteros que mueven los hilos que controlan numerosas funciones celulares, incluidas la inflamación y la actividad de las células inmunitarias. Y una vez que los inhibidores de los puntos de control inmunitario entraron en escena, los científicos rápidamente reunieron una gran cantidad de evidencia de que las proteínas JAK también son fundamentales para que estos medicamentos funcionen.
Por lo tanto, hasta ahora, la idea era que bloquear las proteínas JAK con inhibidores de JAK solo haría que los inhibidores de los puntos de control inmunitario fueran menos efectivos.
Superar el agotamiento de las células T en la inmunoterapia
Apuntar a las proteínas involucradas en el agotamiento de las células T puede potenciar la inmunoterapia.
Pero el Dr. Minn y el Dr. Teijaro estaban descubriendo que también podría suceder exactamente lo contrario. El grupo del Dr. Minn notó que los tumores en ratones que volvieron a crecer después del tratamiento con inhibidores de los puntos de control inmunitario tenían una alta actividad de los genes regulados por JAK. Y el equipo del Dr. Teijaro descubrió que los inhibidores de JAK revivían las células T que matan el cáncer.
“Teníamos muchos datos que apuntaban en esta dirección paradójica”, dijo el Dr. Minn. Los investigadores dieron con una nueva idea: ¿qué pasa si el tiempo importa cuando se trata de proteínas JAK e inhibidores de puntos de control inmunitario?
“Y resultó que creemos que es así”, dijo el Dr. Minn.
Sospechan que un estallido inicial y breve de inflamación inducida por JAK activa las células T, preparando el escenario para que los inhibidores de puntos de control inmunitario liberen a las células T contra los tumores. Pero si las proteínas JAK siguen enviando señales en un bucle sin fin, se produce una inflamación crónica y las células T que matan el cáncer se agotan, lo que a menudo se denomina agotamiento de las células T. Y tratar tumores crónicamente inflamados con inhibidores de puntos de control inmunitario es como presionar el botón de “encendido” de un juguete con baterías agotadas.
Entonces, ambos grupos se propusieron ver si los inhibidores de JAK podían enfriar las llamas de la inflamación crónica y, al mismo tiempo, preservar esa primera chispa necesaria para que los inhibidores de puntos de control inmunitario funcionen.
Rescate de los inhibidores de los puntos de control inmunitario
Ambos grupos de investigadores comenzaron probando la estrategia de combinación en ratones a los que se les implantaron varios tipos de cáncer. La combinación de un inhibidor de JAK con un inhibidor de los puntos de control inmunitario ralentizó el crecimiento del tumor sustancialmente más que cualquiera de los fármacos por separado, descubrieron ambos equipos.
Animados por sus hallazgos, el Dr. Minn y sus colegas lanzaron un ensayo clínico en el que participaron 21 personas con cáncer de pulmón no microcítico metastásico. Todos los pacientes recibieron el inhibidor de los puntos de control inmunitario pembrolizumab (Keytruda) más el inhibidor de JAK itacitinib.
El tratamiento redujo parcial o completamente los tumores de 14 de los 21 participantes (67%). Y mantuvo sus tumores a raya durante una media de más de 2 años. En otros ensayos clínicos, por el contrario, se ha descubierto que los tumores se reducen en menos de la mitad de las personas con cáncer de pulmón no microcítico metastásico que reciben pembrolizumab como tratamiento inicial. Y entre aquellos cuyos tumores sí se reducen, el tratamiento suele detener el crecimiento del tumor durante sólo unos meses.
El Dr. Teijaro y sus colegas se pusieron en contacto con investigadores de la Universidad de Minnesota que estaban probando el inhibidor de JAK ruxolitinib (Jakafi) y el inhibidor de puntos de control inmunitario nivolumab (Opdivo) en un ensayo clínico de 19 personas con linfoma de Hodgkin. Todos los participantes habían recibido previamente un inhibidor de puntos de control inmunitario que no había funcionado para ellos o que había funcionado solo marginalmente.
Cuando los inhibidores de puntos de control inmunitario fallan en las personas con linfoma de Hodgkin, quedan pocas opciones de tratamiento. Su [cáncer] es resistente a la mayoría de [los medicamentos] en ese momento. Esta es una población de pacientes realmente difícil de tratar.
Pero cuando se reintrodujo nivolumab con ruxolitinib, los tumores se redujeron en 10 personas (53%), incluidos seis pacientes cuyos tumores desaparecieron por completo. Dos años después del inicio del ensayo, el 46% de los participantes no tenían signos de que su cáncer volviera a crecer (progresión de la enfermedad). En cambio, la supervivencia sin progresión a los 2 años fue del 23% en un pequeño ensayo clínico de personas con linfoma que recibieron nivolumab y otro fármaco después de que el nivolumab solo dejara de funcionar.
Los efectos secundarios fueron poco frecuentes en los dos ensayos, y ninguno de los pacientes del ensayo sobre linfoma tuvo que interrumpir el tratamiento debido a los efectos secundarios.
Incluso la anemia, que es bastante común con el ruxolitinib, la mayoría de estos pacientes no sufrieron anemia ni ningún efecto secundario [relacionado con las células sanguíneas] que fuera lo suficientemente grave como para que tuvieran que abandonar la terapia.
Activación de células T y células mieloides
Cuando los investigadores investigaron más a fondo, ambos grupos vieron que el tratamiento combinado alteraba sustancialmente la cantidad y las actividades de varias células inmunes tanto en los pacientes como en los ratones.
Una ilustración que muestra cómo la terapia génica aumenta la cantidad de BAMBI en las células.
La manipulación de una célula inmune puede hacer que la radiación sea más efectiva
El aumento de los niveles de una proteína llamada BAMBI en las células inmunes MDSC ayudó a que los tumores fueran menos resistentes a la radioterapia.
Como se esperaba, vieron que los tratamientos aumentaron la cantidad de células T vigorizadas en muchos pacientes. Pero datos adicionales sugirieron que existe un límite a lo que los inhibidores de JAK pueden hacer si las células T de un paciente están completamente agotadas, lo que puede ser la razón por la que la combinación no funcionó para todos.
Los inhibidores de JAK también parecen hacer más que ayudar a las células T agotadas. En el ensayo de linfoma, el tratamiento produjo «un cambio aún más dramático en las células mieloides», especialmente en personas cuyos tumores desaparecieron por completo.
Las células mieloides son células inmunitarias que pueden restringir el crecimiento de las células T o ayudarlas a crecer. El inhibidor de JAK inclinó la balanza, haciendo que las células mieloides fueran más útiles que dañinas.
Estos resultados generan esperanzas de modulación de las células mieloides en el contexto de la terapia contra el cáncer. Hemos tenido muy buenos resultados en la modulación de las células T con inhibidores de puntos de control, terapia de células T CAR y terapia de células T adoptivas. Pero creo que estamos muy atrasados en la modulación de las células mieloides, y sin embargo sabemos lo importantes que son esas células para el éxito de la inmunoterapia.
Estos hallazgos sobre células inmunitarias específicas podrían eventualmente ayudar a los investigadores a aprender más sobre la mejor dosis y el momento de las inmunoterapias.
Las proteínas JAK (azul), los objetivos de los inhibidores de JAK, son como titiriteros que mueven los hilos que controlan numerosas funciones celulares, incluidas la inflamación y la actividad de las células inmunes.
Ronald Palacios Castrillo