Ronald Palacios Castrillo
La vasculitis primaria del sistema nervioso central (SNC), es una forma rara de vasculitis que se limita al cerebro y la médula espinal y causa una variedad de síndromes neurológicos[1,2].
Debido a su rareza y la similitud de algunos de estos síndromes con trastornos más comunes, la vasculitis primaria del SNC a menudo se identifica erróneamente. Las descripciones de esta afección datan de mediados de la década de 1950[3].
La vasculitis primaria del SNC puede ocurrir en niños, aunque esto es poco común. En esta revisión, nos centramos en el trastorno en adultos.
Epidemiología
=> Recibir por Whatsapp las noticias destacadas
La vasculitis primaria del sistema nervioso central ha tenido una incidencia anual estimada de 2,4 casos por cada millón de personas-año en el condado de Olmsted, Minnesota.
El trastorno afecta a personas de todas las edades y su prevalencia es similar entre pacientes masculinos y femeninos[1]. Se ha informado que la mortalidad varía de 8 a 23%, con aproximadamente una cuarta parte de los pacientes con discapacidad grave a pesar del tratamiento[4-8].
Los factores asociados con una mayor mortalidad incluyen edad avanzada, deterioro cognitivo en la presentación inicial e infartos cerebrales en las imágenes[6].
Se estima que el 40% de los pacientes tienen resultados desfavorables y el 5% no sobrevive lo suficiente para ser dado de alta del hospital[9].
PUNTOS CLAVE
VASCULITIS PRIMARIA DEL SISTEMA NERVIOSO CENTRAL
- La vasculitis primaria del sistema nervioso central (SNC) es una afección rara, con frecuencia mal diagnosticada, que afecta el cerebro y la médula espinal y se caracteriza por una variedad de síntomas neurológicos en la presentación, como déficits neurológicos focales, dolor de cabeza y deterioro cognitivo.
- La angiografía cerebral se utiliza a menudo para el diagnóstico; Sin embargo, la especificidad es baja y los resultados deben interpretarse teniendo en cuenta la historia clínica del paciente, así como los hallazgos clínicos y de laboratorio y los resultados de la resonancia magnética y la angiografía por resonancia magnética. Una biopsia de tejido del SNC que muestre vasculitis puede proporcionar un diagnóstico definitivo.
- La afectación inflamatoria de vasos pequeños y vasos medianos a grandes caracteriza dos subconjuntos de vasculitis primaria del SNC con diferentes métodos de diagnóstico (biopsia vs. angiografía) y características y resultados clínicos distintos.
- El diagnóstico diferencial incluye síndrome de vasoconstricción cerebral reversible, aterosclerosis intracraneal, linfoma intravascular, enfermedad y síndrome de moyamoya, vasculitis cerebral secundaria (que puede ocurrir en enfermedades autoinmunes sistémicas ), vasculitis sistémica e infecciones.
- El reconocimiento temprano es importante porque el tratamiento con glucocorticoides con o sin fármacos citotóxicos, en particular ciclofosfamida, es eficaz en muchos pacientes y puede prevenir resultados graves.
Manifestaciones clínicas
Las manifestaciones clínicas en el momento del diagnóstico varían y pueden sugerir otros trastornos neurológicos más comunes.
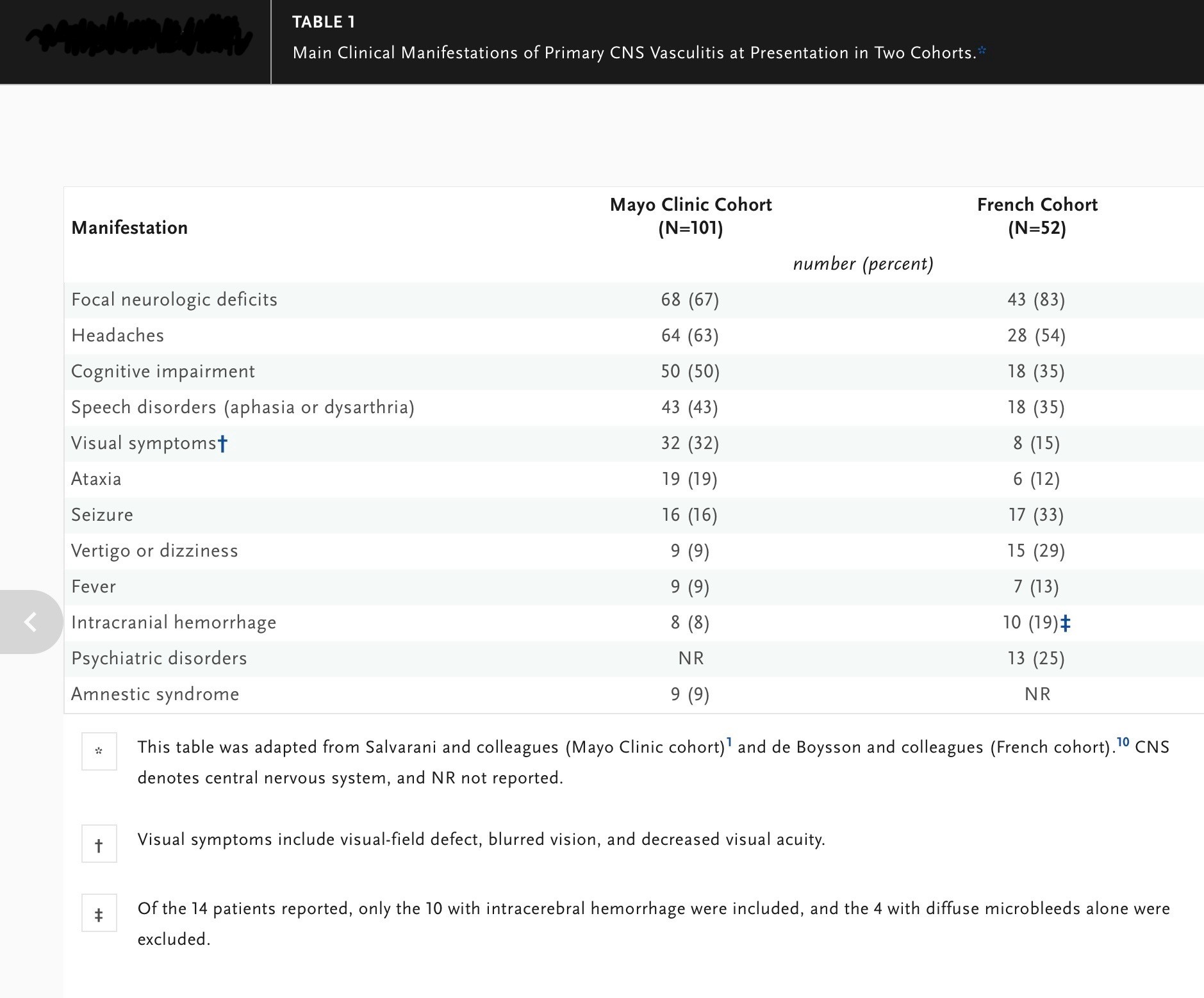
La Tabla 1 resume las manifestaciones clínicas observadas en dos series clínicas[1,10]. La manifestación más común en la presentación inicial ha sido una aparición repentina de déficits neurológicos focales, que es sugestiva de un evento isquémico como un accidente cerebrovascular o un ataque isquémico transitorio que incluye afasia, ataxia y defectos del campo visual.
Otras características comunes son dolores de cabeza, deterioro cognitivo progresivo y encefalopatía aguda o subaguda, que a menudo se caracteriza por un estado de confusión agudo que puede progresar a somnolencia y coma[Tabla 1].
Principales manifestaciones clínicas de la vasculitis primaria del sistema nervioso central en la presentación en dos cohortes.
Las cefaleas suelen ser graves y persistentes y pueden ser generalizadas o localizadas; rara vez son una cefalea en trueno, que es un dolor de cabeza repentino e intenso que alcanza su punto máximo en menos de un minuto y es más típico del síndrome de vasoconstricción cerebral reversible.
Pueden presentarse convulsiones, hemorragia intracerebral y, con menor frecuencia, hemorragia subaracnoidea. Se ha informado de afectación de la médula espinal con mielopatía, incluida la mielopatía transversa, y manifestaciones sistémicas como fiebre y pérdida de peso, pero son poco frecuentes.
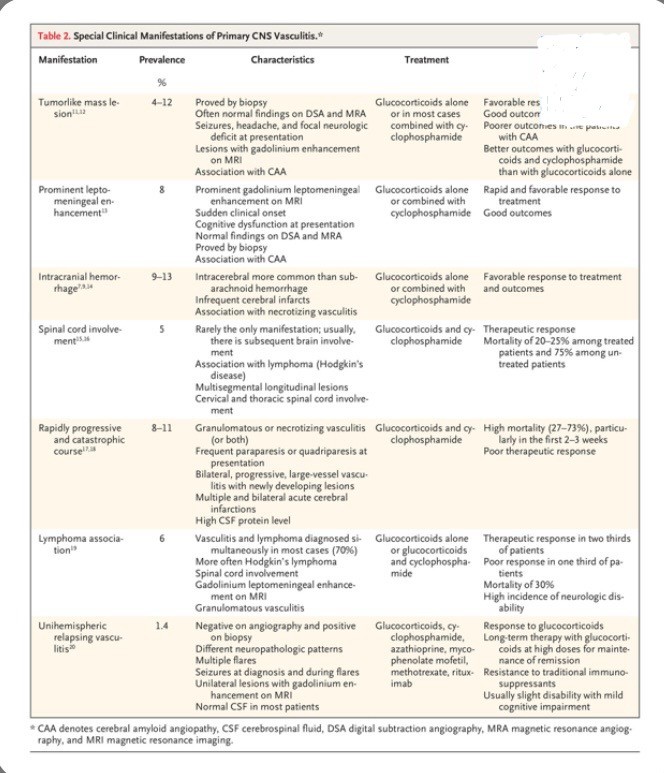
Las manifestaciones clínicas que simulan otros síndromes neurológicos, como un tumor cerebral, o que tienen características distintivas y ocurren en aproximadamente el 10 % de los pacientes o menos se describen en la Tabla 2[7,9,11–20].
Manifestaciones clínicas especiales de la vasculitis primaria del sistema nervioso central.
Se han propuesto dos subgrupos de vasculitis primaria del sistema nervioso central que se distinguen por el tamaño del vaso afectado [4,6,21,22].
En el primer subgrupo, los vasos cerebrales pequeños son los principales afectados y, en consecuencia, los hallazgos en la angiografía suelen ser normales, por lo que se requiere una biopsia para el diagnóstico.
En algunos pacientes con vasculitis de vasos pequeños, hay un depósito vascular de beta amiloide (Aβ) en los vasos cerebrales corticales y leptomeníngeos pequeños, así como un infiltrado inflamatorio transmural (conocido como angiítis relacionada con Aβ)[23,24].
En la resonancia magnética, la angiítis relacionada con Aβ se caracteriza por una combinación de áreas subcorticales focales, multifocales o difusas de hiperintensidades de la sustancia blanca compatibles con edema vasogénico en secuencias de recuperación de inversión atenuadas por líquido ponderadas en T2, realce leptomeníngeo y microhemorragias corticales y subcorticales.
Las manifestaciones clínicas de este trastorno en la presentación pueden parecerse a las de la vasculitis primaria del sistema nervioso central; sin embargo, no está claro si la angiítis relacionada con Aβ representa un trastorno separado o un subtipo de vasculitis primaria de vasos pequeños del sistema nervioso central.
El segundo subconjunto afecta predominantemente a los vasos cerebrales medianos a grandes[4,6,21,22]. Los pacientes generalmente presentan déficits neurológicos focales agudos, infartos cerebrales múltiples y realce concéntrico segmentario de la pared del vaso en la resonancia magnética de alta resolución.
Hallazgos patológicos
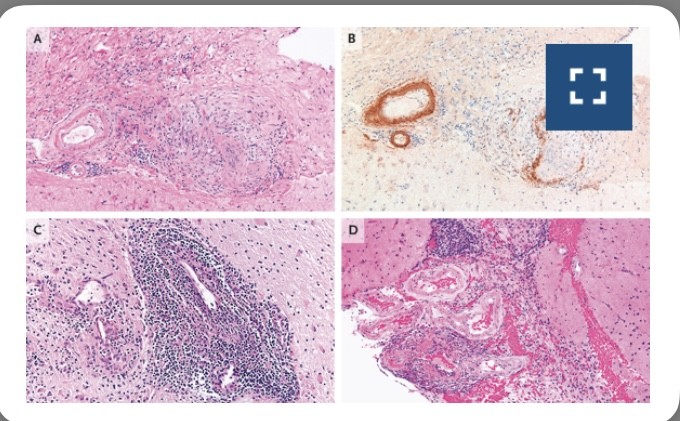
El diagnóstico de vasculitis del sistema nervioso central se basa principalmente en la evidencia histológica de inflamación transmural centrada en los vasos con daño en las paredes de los vasos. Existen tres patrones histopatológicos principales, que suelen permanecer estables a lo largo del tiempo en un paciente individual, pero que ocasionalmente se superponen (Figura 1).
De los tres patrones, los más comunes son la vasculitis granulomatosa (que se presenta en el 32 al 61 % de los pacientes) y la vasculitis linfocítica (que se presenta en el 24 al 79 % de los pacientes)[6,10,25].
La vasculitis granulomatosa se caracteriza por inflamación mononuclear y granulomas bien formados con células gigantes multinucleadas en las paredes de los vasos; la vasculitis linfocítica muestra infiltración de linfocitos sin granulomas.
El tercer patrón, la vasculitis necrosante, es menos común (se presenta en el 14 al 42 % de los pacientes), comparte similitudes histológicas con la poliarteritis nodosa y se caracteriza por necrosis fibrinoide transmural.
La vasculitis granulomatosa puede estar asociada con el depósito vascular de beta amiloide en la angiítis relacionada con Aβ.25 La vasculitis necrotizante se asocia con hemorragia intracraneal[14], mientras que la vasculitis linfocítica puede tener un curso más benigno que se caracteriza por una menor discapacidad y una menor mortalidad[6].
Hallazgos histopatológicos de la vasculitis primaria del sistema nervioso central en biopsias cerebrales.
Fisiopatología
La fisiopatología de la vasculitis primaria del sistema nervioso central no se comprende completamente, y la investigación se centra principalmente en los marcadores del líquido cefalorraquídeo (LCR) que proporcionan evidencia de procesos inflamatorios dentro del cerebro.
En el LCR se encuentran niveles elevados de la citocina proinflamatoria interleucina-17, que es producida principalmente por las células T CD4+, junto con las células asesinas naturales y las células B[26,27]. Esta característica sugiere que la interleucina-17 podría servir como un objetivo prometedor para la terapia. Las investigaciones sobre el sistema del complemento han arrojado resultados diversos[28,29].
El perfil de expresión genética de muestras de biopsia cerebral ha mostrado diferentes perfiles de transcripción en los dos tipos histológicos principales y en la vasculitis relacionada con Aβ[30].
La vasculitis granulomatosa y la vasculitis relacionada con Aβ comparten firmas genéticas que están asociadas con las células T CD4+ vírgenes y los monocitos, mientras que las firmas genéticas de la vasculitis linfocítica se han vinculado con las células plasmáticas, la producción de inmunoglobulina y las células T γδ.
Diagnóstico
En 1988 se propusieron criterios diagnósticos para la vasculitis primaria del sistema nervioso central (SNC) basados en características angiográficas o histopatológicas intracraneales, con exclusión de otras causas [2].
Los criterios no han sido validados en estudios prospectivos. Otros criterios han considerado que el diagnóstico depende de la vasculitis comprobada por biopsia en tejido craneal o de la médula espinal[31,32]. Una muestra de biopsia debe incluir suficiente tejido parenquimatoso y leptomeníngeo para permitir el examen de vasos pequeños, incluidas arteriolas, capilares y vénulas[25].
La obtención de tejido de un área que es anormal en las imágenes es preferible a la toma de muestras al azar. Cuando es necesario realizar una toma de muestras al azar, la realización de la biopsia en el lóbulo frontal no dominante proporciona una muestra de tejido y minimiza el riesgo de causar un déficit neurológico clínicamente significativo.
Sin embargo, la sensibilidad diagnóstica de la biopsia cerebral ha sido relativamente baja, con un 30 a 50% de casos positivos que tienen hallazgos no diagnósticos o normales en algunas series debido a la distribución irregular de las lesiones vasculares o porque los vasos afectados pueden tener un diámetro grande y, debido al riesgo de sangrado, no pueden incluirse de manera segura en una biopsia[25,32].
Sin embargo, el riesgo de complicaciones graves de la biopsia es bajo[33]. En algunas series, la biopsia cerebral identificó un diagnóstico alternativo a la vasculitis primaria del SNC en el 30% de los casos[25,34].
La angiografía cerebral se utiliza a menudo en la práctica clínica para el diagnóstico en lugar de la biopsia cerebral debido a la naturaleza invasiva de la biopsia. Sin embargo, la angiografía por sustracción digital, en comparación con la biopsia, muestra una baja sensibilidad (aproximadamente del 15 al 43%)[1,34,35].
Las directrices de la European Stroke Organization para el diagnóstico y tratamiento de la vasculitis primaria del SNC recomiendan realizar una biopsia cerebral en pacientes con un angiograma normal cuando existe una sospecha diagnóstica de vasculitis de vasos pequeños[36]. Sin embargo, si la angiografía indica una alta probabilidad de vasculitis que afecta a vasos medianos a grandes, las directrices sugieren realizar una biopsia solo para descartar otros diagnósticos.
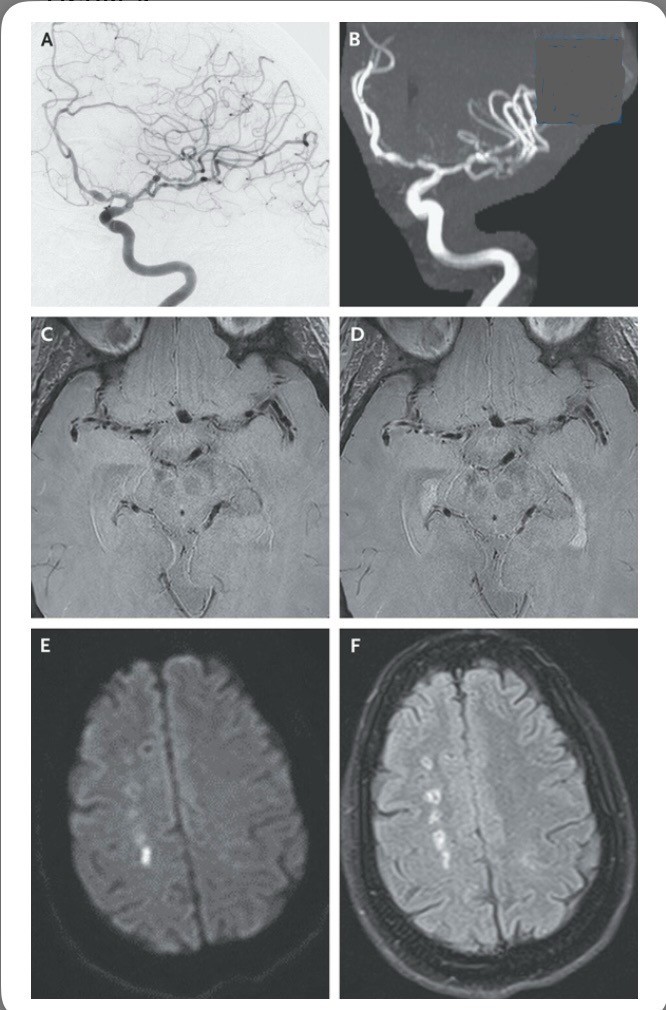
Los hallazgos angiográficos que son compatibles con vasculitis incluyen estenosis segmentaria de pared lisa de múltiples arterias cerebrales[1,2].
Las estenosis se acompañan ocasionalmente de dilatación postestenótica o formación de cuentas (Figura 2). Las oclusiones arteriales son poco comunes y la dilatación aneurismática de los vasos afectados es rara.
Los cambios angiográficos característicos de la vasculitis también se pueden observar en afecciones no vasculíticas, como aterosclerosis intracraneal, infección, vasoespasmo y embolias arteriales cerebrales.
Además, la ausencia de anormalidades en la angiografía no descarta un diagnóstico de vasculitis primaria del SNC, ya que la afectación vasculítica en vasos pequeños parenquimatosos y leptomeníngeos puede no visualizarse[22].
Una revisión sistemática y un metanálisis mostraron un bajo nivel de acuerdo entre los hallazgos histológicos y angiográficos[35]. Cuando se realizaron tanto la angiografía cerebral como el examen histopatológico (biopsia y análisis post mortem), el desacuerdo entre estas dos pruebas diagnósticas fue más probable que el acuerdo, con solo el 11,9% de los pacientes que tenían una apariencia angiográfica clásica combinada con vasculitis confirmada patológicamente[37].
La angiografía por resonancia magnética (ARM) o la angiografía por TC (ATC) son alternativas a la angiografía por sustracción digital para la evaluación preliminar, pero tienen una menor sensibilidad para los cambios en el contorno del lumen de los vasos de circulación posterior y de tamaño mediano.
Las guías europeas recomiendan considerar la angiografía por sustracción digital en pacientes con características clínicas que son fuertemente sugestivas de vasculitis primaria del sistema nervioso central cuando los hallazgos de la angiografía por resonancia magnética o la angiografía por tomografía computarizada son normales[36].
Puede ser necesario repetir las imágenes vasculares para aclarar el diagnóstico. Las estenosis arteriales pueden ser reversibles en pacientes con vasculitis primaria del sistema nervioso central, pero la afección generalmente progresa en la vasculitis del sistema nervioso central no tratada.
La resonancia magnética de alta resolución de la pared vascular revela un realce segmentario, concéntrico y homogéneo (Figura 2), hallazgos que ayudan en el diagnóstico de la vasculitis primaria del SNC al distinguirla de las placas ateroscleróticas y el síndrome de vasoconstricción cerebral reversible[38]. No se ha establecido la especificidad de este realce para la identificación de lesiones de vasculitis[36].
Algunos estudios han indicado una correlación entre una disminución del realce de la pared vascular en las imágenes de seguimiento y una respuesta favorable al tratamiento[39]. Sin embargo, la utilidad de la resonancia magnética de alta resolución de la pared vascular para monitorear la actividad de la enfermedad sigue sin estudiarse por completo, en particular con respecto a si el realce persistente significa inflamación en curso o remodelación de la pared vascular.
Los hallazgos observados con mayor frecuencia en las imágenes son infartos cerebrales múltiples (Figura 2), lesiones con realce parenquimatoso o leptomeníngeo y hemorragia intracraneal[1,4,7,10]. Como declaración general de resumen con respecto a la MRI del cerebro, los hallazgos normales hacen que la vasculitis del SNC sea muy poco probable[1,37].
El LCR inflamatorio, que se caracteriza por un recuento de leucocitos levemente aumentado (>5 células por mililitro), una concentración aumentada de proteínas (>45 mg por decilitro), o ambos, ocurre en aproximadamente tres cuartas partes de los pacientes, particularmente en aquellos con vasculitis de vasos pequeños[1,21,22 ].
La tinción de Gram, el cultivo, las pruebas serológicas y moleculares, el análisis citológico, la citometría de flujo o la detección de reordenamientos clonales con un ensayo de reacción en cadena de la polimerasa estándar se realizan generalmente para descartar condiciones malignas o infecciosas que imitan la vasculitis primaria del SNC.
En pacientes con accidente cerebrovascular isquémico no relacionado con vasculitis o en personas sanas también puede presentarse pleocitosis leve, elevación de la concentración de proteínas en el LCR o ambas; por lo tanto, las anormalidades en el LCR deben utilizarse principalmente para descartar otras afecciones. El nivel de proteína C reactiva y la velocidad de sedimentación globular son normales en la mayoría de los pacientes[1,10].
Diagnóstico diferencial
La naturaleza inespecífica de las características clínicas de la vasculitis primaria del SNC hace que sea difícil diferenciarla de afecciones con características superpuestas. Las categorías que se indican a continuación presentan los mayores desafíos.
K
TRASTORNOS NO VASCULÍTICOS
Los trastornos no vasculíticos son consideraciones diagnósticas alternativas, en particular cuando se producen múltiples accidentes cerebrovasculares a lo largo del tiempo.
Una historia de dolores de cabeza en trueno y factores precipitantes típicos para el síndrome de vasoconstricción cerebral reversible, junto con hallazgos normales en la resonancia magnética del cerebro o la presencia de hemorragia subaracnoidea de la convexidad y un realce mínimo o nulo en la resonancia magnética de alta resolución de la pared vascular, ayudan en la diferenciación del síndrome de vasoconstricción cerebral reversible de la vasculitis primaria del SNC [41].
Un sistema de puntuación que comprende hallazgos clínicos y de imágenes se puede utilizar para diagnosticar y diferenciar el síndrome de vasoconstricción cerebral reversible de sus imitadores[42].
La aterosclerosis intracraneal en vasos medianos a grandes se puede diagnosticar erróneamente como vasculitis primaria del SNC en adultos jóvenes con múltiples infartos cerebrales progresivos.
La resonancia magnética de alta resolución de la pared vascular puede ayudar a diferenciar las lesiones ateroscleróticas de las vasculíticas[38].
Otras afecciones que imitan incluyen displasia fibromuscular, enfermedad y síndrome de moyamoya, embolia cerebral recanalizada, linfoma intravascular, linfoma primario del SNC, vasoespasmo posterior a hemorragia subaracnoidea, vasculopatía por radiación, síndrome de anticuerpos antifosfolípidos y otros estados protrombóticos[43-45].
Los imitadores de la vasculitis primaria del SNC de vasos pequeños incluyen la encefalomielitis por glucoproteína de oligodendrocitos de mielina y trastornos genéticos, como la arteriopatía cerebral autosómica dominante con infartos subcorticales y leucoencefalopatía, la arteriopatía cerebral autosómica recesiva con infartos subcorticales y leucoencefalopatía, y la vasculopatía retiniana con leucoencefalopatía cerebral[46].
La mayoría de los casos de vasculitis cerebral inducida por fármacos que se identifican mediante angiografía cerebral se atribuyen al vasoespasmo; Los casos de vasculitis confirmados histológicamente son raros[47].
TRASTORNOS SISTÉMICOS QUE PUEDEN CAUSAR VASCULITIS DEL SNC
La afectación vasculítica secundaria del SNC, aunque poco frecuente, puede ocurrir en el contexto de trastornos sistémicos. En estos casos, suele haber evidencia de enfermedad activa fuera del sistema nervioso y, por lo general, se debe realizar una evaluación, especialmente para detectar manifestaciones de afectación de órganos fuera del SNC, para descartar estas afecciones antes de realizar un diagnóstico de vasculitis primaria del SNC.
En estos casos, pueden presentarse infartos cerebrales, lesiones de la sustancia blanca y una variedad de manifestaciones clínicas, incluido el deterioro cognitivo progresivo.
En estudios post mortem de trastornos reumatológicos, se ha informado de vasculitis cerebral secundaria en el 7 al 10 % de los pacientes con lupus eritematoso sistémico y se observa con menor frecuencia en pacientes con artritis reumatoide, síndrome de Sjögren, dermatomiositis y enfermedad mixta del tejido conectivo[48].
La vasculitis cerebral en la artritis reumatoide se asocia con enfermedad nodular erosiva, seropositiva y de larga duración. La vasculitis secundaria del SNC se ha descrito ocasionalmente en pacientes con neurosarcoidosis, enfermedad inflamatoria intestinal y enfermedad de injerto contra huésped.
La vasculitis del SNC verificada por angiografía o biopsia también es poco común entre los pacientes con vasculitis sistémica Anca+, un grupo de trastornos caracterizados por la inflamación de los vasos sanguíneos en múltiples órganos. La afección se ha presentado en menos del 2 % de los pacientes con granulomatosis con poliangeítis y en el 4 % de los pacientes con granulomatosis eosinofílica con poliangeítis.
La vasculitis del SNC verificada por angiografía o biopsia también es rara en pacientes con vasculitis crioglobulinémica relacionada con el virus de la hepatitis C, arteritis de células gigantes y arteritis de Takayasu[49].
Se han informado manifestaciones del SNC en el 5 al 25% de los casos de poliarteritis nodosa, pero hay datos limitados sobre la frecuencia de vasculitis comprobada por angiografía o biopsia[50].
Los síntomas neurológicos ocurren en el 5,3 al 14,3% de los pacientes con síndrome de Behçet[51]. En los casos de síndrome de Behçet que tienen compromiso cerebral parenquimatoso, hay predominantemente meningoencefalitis del tronco encefálico, mientras que en los casos con compromiso neurológico no parenquimatoso, el síndrome de Behçet puede manifestarse con trombosis en los senos venosos cerebrales debido a la trombosis inducida por inflamación que resulta de una respuesta inmunoinflamatoria deteriorada.
En la vasculitis infecciosa, las lesiones cerebrales pueden ser causadas directamente por el agente infeccioso a través de la invasión endotelial y el daño de la pared vascular, o pueden ser resultado de la respuesta inmune desencadenada por el patógeno. La vasculitis cerebral causada por el virus varicela-zóster (VVZ), particularmente en los dermatomas del trigémino, afecta las arterias cerebrales después de la reactivación del VVZ (culebrilla) o la infección primaria (varicela)[52].
La vasculitis puede causar accidente cerebrovascular, aneurisma y hemorragia. Se produce afectación simultánea de las arterias cerebrales grandes y pequeñas, con cambios angiográficos como estenosis segmentarias y dilatación postestenótica. La resonancia magnética de alta resolución de la pared vascular muestra un realce concéntrico de la pared vascular.
El diagnóstico se basa en una infección reciente por VVZ seguida de síntomas neurológicos similares a los de un accidente cerebrovascular; se pueden encontrar anticuerpos IgG anti-VVZ en el LCR y son más comunes que el hallazgo de DNA de VVZ.
También se ha informado de vasculitis cerebral infecciosa en pacientes con virus de inmunodeficiencia humana, neurosífilis (en la que antes era común y se asociaba con inflamación menigovascular), virus de la hepatitis C, parvovirus B19, Borrelia burgdorferi y Mycobacterium tuberculosis[53].
Además, las infecciones fúngicas, como la aspergilosis y la candidiasis, se han asociado con vasculitis cerebral. En la endocarditis bacteriana, las estenosis arteriales intracraneales múltiples son el resultado de émbolos sépticos, pero se ha informado de un patrón vasculítico en la angiografía cerebral.
Tratamiento y resultados
No existen recomendaciones basadas en evidencia para el tratamiento de la vasculitis primaria del sistema nervioso central a partir de ensayos clínicos controlados y aleatorizados.
Los protocolos de tratamiento actuales se han basado principalmente en estudios de cohorte retrospectivos, en los que a menudo se incluye un número limitado de pacientes, y en enfoques terapéuticos que se utilizan en otras formas de vasculitis.
Durante décadas, se han utilizado glucocorticoides, a menudo en combinación con un inmunosupresor tradicional como la ciclofosfamida, para tratar la vasculitis primaria del sistema nervioso central[54].
Este ha sido el enfoque más común para inducir la remisión y reducir la dependencia de los glucocorticoides a largo plazo.[4–6,8,55].
La prednisona oral en una dosis de 1 mg por kilogramo de peso corporal por día, a menudo precedida por una terapia de pulsos de metilprednisolona intravenosa (1000 mg por día durante 3 a 5 días), ha sido un tratamiento inicial típico para inducir la remisión, una estrategia que se basa en evidencia anecdótica.
La remisión se caracteriza por la ausencia de recurrencia o empeoramiento de los síntomas neurológicos atribuibles a la vasculitis primaria activa del sistema nervioso central, con estabilidad de las lesiones existentes y ausencia de nuevas lesiones en la resonancia magnética.
Los agentes inmunosupresores se utilizan a menudo además de los glucocorticoides, en particular en pacientes con casos recidivantes o graves con un curso neurológico rápidamente progresivo, en cuyo caso la ciclofosfamida se administra habitualmente en pulsos intravenosos mensuales (0,5 a 1,0 g por metro cuadrado de superficie corporal) durante 6 meses; este tratamiento intravenoso es menos tóxico que el tratamiento con la formulación oral debido a la menor exposición total al fármaco.
Se ha informado de una respuesta favorable a los glucocorticoides, administrados solos o en combinación con ciclofosfamida, en tres cuartas partes de los pacientes con vasculitis primaria del sistema nervioso central[5,6].
Por lo general, iniciamos el tratamiento con ciclofosfamida además de glucocorticoides en pacientes que presentan infartos múltiples, vasculitis necrosante o granulomatosa y afectación de vasos medianos a grandes, y utilizamos glucocorticoides solos en pacientes con vasculitis de vasos pequeños, en particular aquellos con vasculitis linfocítica y sin infartos, que generalmente tienen una evolución más leve de la enfermedad.
Existe evidencia de dos estudios observacionales no controlados de que el micofenolato de mofetilo (2 a 3 g diarios) es tan eficaz como la ciclofosfamida para inducir la remisión en pacientes con vasculitis primaria grave del sistema nervioso central, y puede representar una alternativa menos tóxica a la ciclofosfamida. El micofenolato de mofetilo también fue eficaz como terapia de mantenimiento[56,57].
Las guías europeas sugieren el uso de glucocorticoides solos en casos leves y recomiendan que se añada ciclofosfamida o micofenolato de mofetilo en todos los demás casos[36]. Aunque la experiencia se limita a unos pocos casos, el rituximab y el tocilizumab pueden representar opciones terapéuticas para pacientes con recaída de la enfermedad y en pacientes con enfermedad refractaria o que no pueden recibir inmunosupresores tradicionales[58,59].
Estos regímenes terapéuticos se asocian con el riesgo de infección y posibles complicaciones a largo plazo relacionadas con el uso de glucocorticoides. Por lo tanto, es aconsejable un tratamiento profiláctico adecuado para prevenir la osteoporosis y las infecciones oportunistas.
En concreto, se recomienda la profilaxis de la neumonía por Pneumocystis con trimetoprima-sulfametoxazol cuando un paciente está recibiendo glucocorticoides en dosis altas, ciclofosfamida o rituximab. En un estudio que mostró una asociación con la remisión a largo plazo, la aspirina pareció ser beneficiosa[6 ].Las directrices europeas sugieren una terapia adyuvante con aspirina para pacientes con afectación de vasos medianos y grandes[36].
Los resultados de dos grandes estudios de cohorte respaldan el uso de terapia de mantenimiento con micofenolato de mofetilo o azatioprina, después de una terapia de inducción exitosa con ciclofosfamida y glucocorticoides[5,6].
En estos estudios se observó una asociación entre la terapia de mantenimiento y una menor incidencia de recaídas, así como una menor discapacidad y menos muertes. Aunque la duración ideal de la terapia de mantenimiento sigue siendo incierta, las directrices europeas recomiendan su continuación durante un mínimo de 2 años antes de interrumpirla en pacientes con remisión[36].
Evolución del trastorno
La evolución de la vasculitis primaria del sistema nervioso central y el pronóstico de los pacientes con este trastorno han variado en los distintos estudios.
En las cohortes más grandes de las que se ha informado, la terapia de inducción dio como resultado la remisión en el 68 al 95 % de los pacientes. Según los criterios utilizados, el porcentaje de pacientes con remisión a largo plazo ha oscilado entre el 21,5 y el 66 %[5,6].
Se han producido brotes en el 12 al 59 % de los pacientes[5–8,55]. Se ha observado un buen estado funcional neurológico con un bajo nivel de discapacidad (puntuación en la escala de Rankin modificada de ≤2; rango, 0 a 6, con puntuaciones más bajas que indican una menor discapacidad) en el 46 al 73 % de los pacientes.
Los factores asociados con una respuesta terapéutica deficiente y discapacidad a largo plazo y muerte son la edad avanzada en el momento del diagnóstico, el retraso en el diagnóstico, la disfunción cognitiva en la presentación, la afectación de la médula espinal y la vasculitis de vasos medianos a grandes y los infartos cerebrales en las imágenes, y el sexo masculino y las lesiones con realce de gadolinio se han asociado con un curso recurrente[5–8,55].
La enfermedad refractaria se define por la falta de respuesta a la terapia de inducción o la falta de remisión completa. En tales casos, es importante revisar otros diagnósticos potenciales y considerar una primera biopsia en los casos diagnosticados únicamente por angiografía o una biopsia cerebral repetida para confirmar la vasculitis y descartar otras afecciones.
La resonancia magnética y la angiografía seriadas a los 3 o 4 meses después del diagnóstico, luego cada 4 a 6 meses o cuando surge un nuevo síntoma neurológico, junto con exámenes neurológicos regulares, han sido valiosos en nuestra experiencia para monitorear la actividad de la enfermedad y ajustar el tratamiento.
En nuestra opinión, sin otros signos de vasculitis activa, el realce persistente de la pared vascular o los hallazgos de la ARM que muestran una falta de mejoría no justifican claramente la intensificación de la terapia inmunosupresora.
Conclusiones
La vasculitis primaria del sistema nervioso central es una enfermedad rara que afecta el cerebro y la médula espinal con una variedad de síntomas neurológicos inespecíficos.
El diagnóstico se basa en los hallazgos de la resonancia magnética cerebral, la angiografía por angiotomografía computarizada o la ARM intracraneal, la angiografía cerebral por sustracción digital y la biopsia cerebral, y en la exclusión de causas alternativas.
El tamaño de las arterias predominantemente afectadas permite la categorización de la vasculitis primaria del sistema nervioso central en tipos de vasos pequeños y vasos medianos a grandes que tienen características clínicas y resultados distintos.
El manejo de esta afección implica equilibrar las terapias inmunosupresoras frente a sus posibles riesgos. Las investigaciones futuras podrían definir la fisiopatología subyacente, descubrir biomarcadores y refinar los criterios de diagnóstico y el tratamiento para este trastorno.
Referencias Bibliográficas
1. Salvarani C, Brown RD Jr, Calamia KT, et al. Primary central nervous system vasculitis: analysis of 101 patients. Ann Neurol 2007;62:442-451.
2. Calabrese LH, Mallek JA. Primary angiitis of the central nervous system: report of 8 new cases, review of the literature, and proposal for diagnostic criteria. Medicine (Baltimore) 1988;67:20-39.
3. Cravioto H, Feigin I. Noninfectious granulomatous angiitis with a predilection for the nervous system. Neurology 1959;9:599-609.
Go to Citation
4. Schuster S, Bachmann H, Thom V, et al. Subtypes of primary angiitis of the CNS identified by MRI patterns reflect the size of affected vessels. J Neurol Neurosurg Psychiatry 2017;88:749-755.
5. de Boysson H, Arquizan C, Touzé E, et al. Treatment and long-term outcomes of primary central nervous system vasculitis. Stroke 2018;49:1946-1952.
6. Salvarani C, Brown RD Jr, Christianson TJH, Huston J III, Giannini C, Hunder GG. Long-term remission, relapses and maintenance therapy in adult primary central nervous system vasculitis: a single-center 35-year experience. Autoimmun Rev 2020;19:102497-102497.
7. Sundaram S, Menon D, Khatri P, et al. Primary angiitis of the central nervous system: clinical profiles and outcomes of 45 patients. Neurol India 2019;67:105-112.
8. Agarwal A, Sharma J, Srivastava MVP, et al. Primary CNS vasculitis (PCNSV): a cohort study. Sci Rep 2022;12:13494-13494.
9. Patel SD, Oliver FO, Elmashad A, et al. Outcomes among patients with primary angiitis of the CNS: a nationwide United States analysis. J Stroke Cerebrovasc Dis 2022;31:106747-106747.
10. de Boysson H, Zuber M, Naggara O, et al. Primary angiitis of the central nervous system: description of the first fifty-two adults enrolled in the French cohort of patients with primary vasculitis of the central nervous system. Arthritis Rheumatol 2014;66:1315-1326.
11. Salvarani C, Brown RD Jr, Christianson TJH, et al. Primary central nervous system vasculitis mimicking brain tumor: comprehensive analysis of 13 cases from a single institutional cohort of 191 cases. J Autoimmun 2019;97:22-28.
12. Molloy ES, Singhal AB, Calabrese LH. Tumour-like mass lesion: an under-recognised presentation of primary angiitis of the central nervous system. Ann Rheum Dis 2008;67:1732-1735.
13. Salvarani C, Brown RD Jr, Calamia KT, et al. Primary central nervous system vasculitis with prominent leptomeningeal enhancement: a subset with a benign outcome. Arthritis Rheum 2008;58:595-603.
14. Salvarani C, Brown RD Jr, Calamia KT, et al. Primary central nervous system vasculitis presenting with intracranial hemorrhage. Arthritis Rheum 2011;63:3598-3606.
15. Ayvacıoğlu Cagan C, Temucin CM, Arslan D, et al. Isolated spinal cord granulomatous angiitis: a case report and review of the literature. J Neurol 2022;269:3175-3179.
16. Salvarani C, Brown RD Jr, Calamia KT, et al. Primary CNS vasculitis with spinal cord involvement. Neurology 2008;70:2394-2400.
17. Salvarani C, Brown RD Jr, Calamia KT, et al. Rapidly progressive primary central nervous system vasculitis. Rheumatology (Oxford) 2011;50:349-358.
18. de Boysson H, Pagnoux C. Catastrophic primary angiitis of the central nervous system. Eur J Neurol 2018;25(1):e3-e3.
19. Salvarani C, Brown RD Jr, Christianson TJH, et al. Primary central nervous system vasculitis associated with lymphoma. Neurology 2018;90(10):e847-e855.
20. Salvarani C, Hunder GG, Giannini C, Huston J III, Brown RD. Unilateral relapsing primary CNS vasculitis: description of 3 cases from a single-institutional cohort of 216 cases. Neurol Neuroimmunol Neuroinflamm 2023;10(5):e200142-e200142.
21. de Boysson H, Boulouis G, Aouba A, et al. Adult primary angiitis of the central nervous system: isolated small-vessel vasculitis represents distinct disease pattern. Rheumatology (Oxford) 2017;56:439-444.
22. Salvarani C, Brown RD Jr, Calamia KT, et al. Angiography-negative primary central nervous system vasculitis: a syndrome involving small cerebral vessels. Medicine (Baltimore) 2008;87:264-271.
23. Salvarani C, Hunder GG, Morris JM, Brown RD Jr, Christianson T, Giannini C. Aβ-related angiitis: comparison with CAA without inflammation and primary CNS vasculitis. Neurology 2013;81:1596-1603.
Go to Citation
24. Chwalisz BK. Cerebral amyloid angiopathy and related inflammatory disorders. J Neurol Sci 2021;424:117425-117425.
Go to Citation
25. Giannini C, Salvarani C, Hunder G, Brown RD. Primary central nervous system vasculitis: pathology and mechanisms. Acta Neuropathol 2012;123:759-772.
26. Thom V, Schmid S, Gelderblom M, et al. IL-17 production by CSF lymphocytes as a biomarker for cerebral vasculitis. Neurol Neuroimmunol Neuroinflamm 2016;3(2):e214-e214.
Go to Citation
27. Strunk D, Schulte-Mecklenbeck A, Golombeck KS, et al. Immune cell profiling in the cerebrospinal fluid of patients with primary angiitis of the central nervous system reflects the heterogeneity of the disease. J Neuroimmunol 2018;321:109-116.
Go to Citation
28. Mandel-Brehm C, Retallack H, Knudsen GM, et al. Exploratory proteomic analysis implicates the alternative complement cascade in primary CNS vasculitis. Neurology 2019;93(5):e433-e444.
Go to Citation
29. Deb-Chatterji M, Keller CW, Koch S, et al. Profiling complement system components in primary CNS vasculitis. Cells 2021;10:1139-1139.
Go to Citation
30. Salvarani C, Paludo J, Hunder GG, et al. Exploring gene expression profiles in primary central nervous system vasculitis. Ann Neurol 2023;93:120-130.
Go to Citation
31.Birnbaum J, Hellmann DB. Primary angiitis of the central nervous system. Arch Neurol 2009;66:704-709.
Go to Citation
32. Rice CM, Scolding NJ. The diagnosis of primary central nervous system vasculitis. Pract Neurol 2020;20:109-114.
33. Torres J, Loomis C, Cucchiara B, Smith M, Messé S. Diagnostic yield and safety of brain biopsy for suspected primary central nervous system angiitis. Stroke 2016;47:2127-2129.
Go to Citation
34. Raghavan A, Wright JM, Huang Wright C, et al. Concordance of angiography and cerebral biopsy results for suspected primary central nervous system vasculitis: a multi-center retrospective review. Clin Neurol Neurosurg 2019;185:105482-105482.
35. Beuker C, Strunk D, Rawal R, et al. Primary angiitis of the CNS: a systematic review and meta-analysis. Neurol Neuroimmunol Neuroinflamm 2021;8(6):e1093-e1093.
36. Pascarella R, Antonenko K, Boulouis G, et al. European Stroke Organisation (ESO) guidelines on Primary Angiitis of the Central Nervous System (PACNS). Eur Stroke J 2023;8:842-879.
37. McVerry F, McCluskey G, McCarron P, Muir KW, McCarron MO. Diagnostic test results in primary CNS vasculitis: a systematic review of published cases. Neurol Clin Pract 2017;7:256-265.
38. Hedjoudje A, Darcourt J, Bonneville F, Edjlali M. The use of intracranial vessel wall imaging in clinical practice. Radiol Clin North Am 2023;61:521-533.
39. Shimoyama T, Uchino K, Calabrese LH, Hajj-Ali RA. Serial vessel wall enhancement pattern on high-resolution vessel wall magnetic resonance imaging and clinical implications in patients with central nervous system vasculitis. Clin Exp Rheumatol 2022;40:811-818.
Go to Citation
40. Fautsch KJ, Block DR, Graff-Radford J, et al. Population-based evaluation of total protein in cerebrospinal fluid. Mayo Clin Proc 2023;98:239-251.
Go to Citation
41. Singhal AB, Hajj-Ali RA, Topcuoglu MA, et al. Reversible cerebral vasoconstriction syndromes: analysis of 139 cases. Arch Neurol 2011;68:1005-1012.
Go to Citation
42. Rocha EA, Topcuoglu MA, Silva GS, Singhal AB. RCVS2 score and diagnostic approach for reversible cerebral vasoconstriction syndrome. Neurology 2019;92(7):e639-e647.
Go to Citation
43. Ponzoni M, Campo E, Nakamura S. Intravascular large B-cell lymphoma: a chameleon with multiple faces and many masks. Blood 2018;132:1561-1567.
Go to Citation
44. Gonzalez NR, Amin-Hanjani S, Bang OY, et al. Adult Moyamoya disease and syndrome: current perspectives and future directions: a scientific statement from the American Heart Association/American Stroke Association. Stroke 2023;54(10):e465-e479.
Go to Citation
45. Ryoo S, Cha J, Kim SJ, et al. High-resolution magnetic resonance wall imaging findings of Moyamoya disease. Stroke 2014;45:2457-2460.
Go to Citation
46. Marrodan M, Acosta JN, Alessandro L, et al. Clinical and imaging features distinguishing Susac syndrome from primary angiitis of the central nervous system. J Neurol Sci 2018;395:29-34.
Go to Citation
47. Younger DS. Cerebral vasculitis associated with drug abuse. Curr Opin Rheumatol 2021;33:24-33.
Go to Citation
48. Dutra LA, de Souza AWS, Grinberg-Dias G, Barsottini OGP, Appenzeller S. Central nervous system vasculitis in adults: an update. Autoimmun Rev 2017;16:123-131.
Go to Citation
49. Ghinoi A, Zuccoli G, Pipitone N, Salvarani C. Anti-neutrophil cytoplasmic antibody (ANCA)-associated vasculitis involving the central nervous system: case report and review of the literature. Clin Exp Rheumatol 2010;28:759-766.
Go to Citation
50. Scolding N. CNS involvement in systemic vasculitides. Neurol Sci 2021;424:117423-117423.
Go to Citation
51. Al-Araji A, Kidd DP. Neuro-Behçet’s disease: epidemiology, clinical characteristics, and management. Lancet Neurol 2009;8:192-204.
Go to Citation
52. Gilden D, Cohrs RJ, Mahalingam R, Nagel MA. Varicella zoster virus vasculopathies: diverse clinical manifestations, laboratory features, pathogenesis, and treatment. Lancet Neurol 2009;8:731-740.
Go to Citation
53. Younger DS, Coyle PK. Central nervous system vasculitis due to infection. Neurol Clin 2019;37:441-463.
Go to Citation
54. Cupps TR, Moore PM, Fauci AS. Isolated angiitis of the central nervous system: prospective diagnostic and therapeutic experience. Am J Med 1983;74:97-105.
Go to Citation
55. Schuster S, Ozga A-K, Stellmann J-P, et al. Relapse rates and long-term outcome in primary angiitis of the central nervous system. J Neurol 2019;266:1481-1489.
56. Salvarani C, Brown RD Jr, Christianson TJH, et al. Mycophenolate mofetil in primary central nervous system vasculitis. Semin Arthritis Rheum 2015;45:55-59.
Go to Citation
57. Das S, Goswami RP, Sinha D, Shobhana A, Purkayastha S, Datta A. Mycophenolate mofetil as induction and maintenance immunosuppressive therapy in adult primary central nervous system vasculitis: a prospective observational study. Clin Rheumatol 2023;42:2155-2162.
Go to Citation
58. Salvarani C, Brown RD Jr, Muratore F, et al. Rituximab therapy for primary central nervous system vasculitis: a 6 patient experience and review of the literature. Autoimmun Rev 2019;18:399-405.
Go to Citation
59. Cabreira V, Dias L, Fernandes B, et al. Tocilizumab for severe refractory primary central nervous system vasculitis: a center experience. Acta Neurol Scand 2022;145:479-483.
Tabla 2