Ronald Palacios Castrillo
Este artículo de Fukaya,et.al.,[N Engl J Med 2024;391:2350-2359] comienza con una viñeta de caso que destaca un problema clínico común. Luego se presenta la evidencia que respalda varias estrategias, seguida de una revisión de las pautas formales, cuando existen. El artículo termina con las recomendaciones clínicas de los autores.
Una mujer de 68 años presenta pesadez en las piernas y los pies, hiperpigmentación desde el tobillo hasta la mitad de la pantorrilla (la zona de la “polaina”) e hinchazón que empeora durante las tardes y las noches. Estas complicaciones han progresado con los años y ahora nota que sus calcetines le dejan marcas en los pies y las piernas.
Tiene pequeñas venas varicosas indoloras en las pantorrillas y arañas vasculares en los muslos. Tiene obesidad y toma amlodipino para la hipertensión y gabapentina para la neuropatía periférica. No tiene disnea, dolor en el pecho ni palpitaciones y los resultados de sus análisis de sangre son normales. No es activa y pasa muchas horas al día frente a la computadora.
En el examen físico, hay un edema leve en la superficie dorsal de los pies y los tobillos con una depresición 1+ en la parte anterior de la espinilla. Tiene los músculos de la pantorrilla tensos y débiles, lo que limita su capacidad para realizar elevaciones de talón.
=> Recibir por Whatsapp las noticias destacadas
Tiene pie plano y rigidez en el tobillo debido a una fusión quirúrgica previa. No puede hacer flexiones de dedos ni arrastrar los pies durante la evaluación de la marcha. Un examen de ecografía dúplex reveló un reflujo segmentario, con un tiempo de reflujo de 1,8 segundos y un diámetro de vena de 2 a 3 mm, en las grandes venas safenas de las pantorrillas. No hay trombosis venosas profundas o superficiales ni otras anomalías. ¿Cómo manejaría los síntomas de sus piernas?
El problema clínico
INSUFICIENCIA VENOSA
La insuficiencia venosa comprende una constelación de síntomas y manifestaciones clínicas que van desde arañas vasculares y venas varicosas asintomáticas hasta úlceras venosas en las piernas.
La enfermedad venosa crónica a menudo se confunde con la insuficiencia venosa crónica; Sin embargo, por definición estricta, la enfermedad venosa crónica abarca la totalidad de los trastornos venosos, mientras que la insuficiencia venosa crónica denota las formas más avanzadas de trastornos venosos, como edema, manifestaciones cutáneas (p. ej., hiperpigmentación) y úlceras venosas curadas o activas.
Las venas varicosas y la insuficiencia venosa crónica de las piernas se encuentran entre las afecciones vasculares más frecuentes y afectan a millones de personas en todo el mundo. Más que un problema cosmético, la insuficiencia venosa aumenta el riesgo de eventos trombóticos venosos y se asocia con limitaciones sustanciales en el funcionamiento diario y la calidad de vida.
PUNTOS CLAVE
- Tratamiento no quirúrgico de la insuficiencia venosa crónica
- La insuficiencia venosa crónica se manifiesta como un espectro de signos y síntomas, que incluyen venas varicosas, hinchazón de las piernas, cambios en la piel y úlceras en las piernas. La afección es causada principalmente por hipertensión venosa.
- La hipertensión venosa es una enfermedad multifactorial, cuya causa puede ser estructural (p. ej., reflujo u obstrucción venosa) o funcional (p. ej., edema en zonas declives, debilidad muscular en la pantorrilla u obesidad) o ambas.
- El diagnóstico de la insuficiencia venosa crónica se basa en la información obtenida de la historia clínica y el examen físico; las imágenes diagnósticas adicionales con ecografía dúplex son útiles para evaluar las causas estructurales.
- El tratamiento tiene como objetivo reducir los síntomas del paciente, que no siempre se correlacionan con los hallazgos del examen físico o ecográfico.
- Los procedimientos endovenosos y las cirugías pueden ser opciones de tratamiento efectivas para la insuficiencia venosa estructural, pero las medidas de tratamiento no quirúrgicas son la base para la insuficiencia venosa funcional o combinada (funcional y estructural).
- El tratamiento no quirúrgico incluye la reducción de la hipertensión venosa central, la terapia de compresión, la elevación de la pierna y los ejercicios que implican la flexión y extensión de la pantorrilla y el pie que proporcionan un efecto de función de bomba.
DEMOGRAFÍA, FRECUENCIA Y FACTORES DE RIESGO
La insuficiencia venosa crónica surge de una compleja interacción de predisposición genética; factores ambientales, como trabajos que requieren estar de pie durante períodos prolongados o llevar cargas pesadas; y pérdida relacionada con la edad de la integridad estructural del sistema venoso de las piernas.
Los informes sobre la prevalencia de la insuficiencia venosa crónica varían ampliamente, con estimaciones tan altas como el 73% entre las mujeres y el 56% entre los hombres. Los factores de riesgo establecidos incluyen la edad avanzada, el sexo femenino, la obesidad, el embarazo, los antecedentes de trombosis venosa profunda y estar de pie durante períodos prolongados.
Otros factores de riesgo que se han identificado como asociados con el desarrollo de venas varicosas incluyen baja bioimpedancia y mayor altura.
Un estudio de asociación de todo el genoma identificó 855 polimorfismos de un solo nucleótido y 30 variantes genéticas independientes como asociadas con venas varicosas, estableciendo que los factores genéticos contribuyen a su desarrollo, aunque las contribuciones relativas de estos factores genéticos, en comparación con los factores ambientales, no han sido bien dilucidadas.
FISIOPATOLOGÍA DE LA HIPERTENSIÓN VENOSA
Las venas son vasos de capacitancia, que albergan aproximadamente dos tercios del volumen sanguíneo total del cuerpo. La capacidad del sistema venoso para servir como reservorio para el sistema circulatorio permite ajustes rápidos en el volumen con presiones variables.
Con el cuerpo en posición supina, la presión venosa central varía de 8 a 12 mmHg y puede llegar a 90 mmHg en las piernas cuando se está de pie.
El sistema venoso comprende venas superficiales y profundas, las últimas de las cuales son responsables de más del 90% del retorno venoso.
La contracción de los músculos del pie y la pantorrilla inicia el flujo cefálico de sangre y abre las válvulas unidireccionales dentro de las venas, que impiden el flujo retrógrado después del cierre. Las válvulas disfuncionales causan reflujo venoso, una afección caracterizada por el reflujo de sangre, que da lugar a hipertensión venosa y conduce a efectos nocivos con el tiempo.
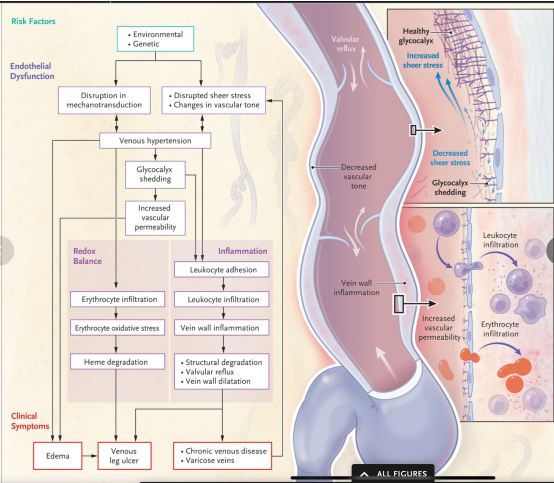
A nivel celular, la hipertensión venosa prolongada causa disfunción endotelial, aumenta la permeabilidad vascular e induce inflamación de las paredes de las venas.
Estas condiciones resultan en una alteración del equilibrio de reducción-oxidación (el equilibrio entre la generación y eliminación de especies reactivas de oxígeno y nitrógeno), lo que conduce a la degradación tisular y manifestaciones clínicas como venas varicosas, edema, cambios en la piel y úlceras venosas (Figura 1).
Hipertensión venosa e insuficiencia venosa.
La causa de la hipertensión venosa puede ser estructural o funcional o ambas. Los impedimentos estructurales intravasculares comunes incluyen reflujo valvular y obstrucción venosa.
La cicatrización y fibrosis de la pared de la vena después de una trombosis venosa profunda pueden resultar en restricciones del flujo de salida, lo que contribuye al síndrome postrombótico, que se ha observado en el 20 al 50% de los pacientes.
Las compresiones anatómicas (p. ej., el síndrome de May-Thurner, en el que la vena ilíaca izquierda se comprime entre la arteria ilíaca derecha y la columna lumbar) o los tumores pueden causar obstrucción venosa extravascular.
Por el contrario, las presiones centrales elevadas, la función de bomba comprometida con el movimiento de los músculos del pie y la pantorrilla y la disfunción linfática (sin problemas estructurales) pueden inducir
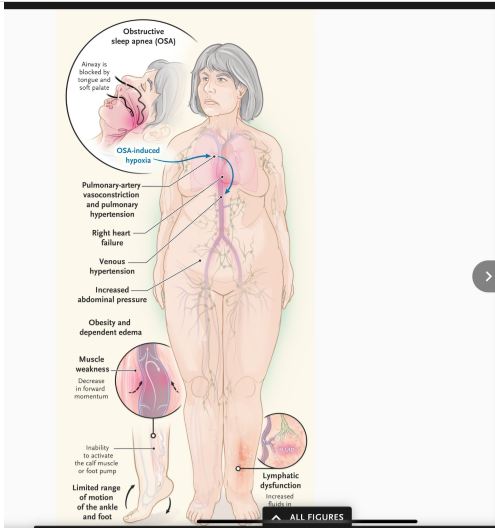
hipertensión venosa y causar insuficiencia funcional (Figura 2). Las causas de las presiones centrales elevadas incluyen la obesidad, la sobrecarga de volumen, la hipertensión pulmonar y la apnea obstructiva del sueño. Las presiones intraabdominales pueden variar de 10 a 15 mmHg (valor de referencia, <5 mmHg) con la obesidad, y esta presión aumentada puede obstruir la vena cava e impedir el retorno venoso, causando así hipertensión venosa.
La hipoxia tisular con apnea obstructiva del sueño puede promover la hipertensión pulmonar a través de la constricción vascular, y la presión intratorácica inspiratoria negativa generada contra la vía aérea superior ocluida aumenta el retorno venoso y aumenta la precarga del ventrículo derecho contra una resistencia vascular pulmonar aumentada.FIGURA 2
Insuficiencia venosa funcional e hipertensión venosa.
La interconexión entre los sistemas venoso y linfático a nivel de la microcirculación es un factor importante en la base fisiológica del edema. Contrariamente a la comprensión clásica del edema como una función de la ley de fuerzas de Starling (el equilibrio de la presión oncótica, la presión hidrostática y la integridad capilar), el descubrimiento del glicocáliz de la microvasculatura como una estructura anatómica enfatizó que la filtración ocurre principalmente en los capilares arteriales y venosos y que la reabsorción ocurre solo a través de los linfáticos conectados a las vénulas que forman el tracto de salida de la microcirculación.
El edema es causado por la acumulación de líquido en el espacio intersticial, que ocurre cuando la ultrafiltración capilar supera el drenaje linfático o cuando la capacidad de drenaje linfático está disminuida. La disfunción de los linfáticos puede afectar considerablemente la capacidad del sistema venoso para mantener la homeostasis de los líquidos.
La contracción del músculo de la pantorrilla que se desencadena por la flexión y extensión del pie, que actúa como una bomba funcional, juega un papel crucial en la facilitación del retorno venoso.
Una sola contracción expulsa de 100 a 150 ml de sangre venosa, lo que reduce las presiones venosas en aproximadamente 25 mmHg. En consecuencia, cualquier alteración en este aparato de bombeo puede provocar estasis venosa y presiones elevadas.
Estrategias y evidencia
DIAGNÓSTICO Y EVALUACIÓN
Los pacientes con enfermedad venosa pueden presentar venas varicosas, edema, cambios en la piel, úlceras venosas en las piernas o una combinación de estos síntomas.
Los pacientes pueden ser asintomáticos o tener síntomas de dolor, picazón, calambres, pesadez e hinchazón. La clasificación clínica, etiológica, anatómica y fisiopatológica (CEAP) se utiliza para la clasificación de la enfermedad, y la Escala de gravedad clínica venosa es el sistema más utilizado y validado para puntuar la gravedad clínica de la insuficiencia venosa crónica.
Los síntomas venosos empeoran hacia el final del día, así como con la bipedestación prolongada, en climas cálidos y durante los períodos perimenstruales. Los síntomas se reducen con la elevación de las piernas y la actividad, como caminar.
El examen físico debe realizarse con el paciente en posición vertical para observar el efecto de la gravedad y el peso corporal. La inspección debe abarcar todo el muslo y la pantorrilla y extenderse a la pelvis y el abdomen.
Se evalúa la piel para detectar signos de hiperpigmentación (tinción con hemosiderina), tejido cicatricial (atrofia blanca), venas reticulares dilatadas en los tobillos y los pies (corona phlebectatica), cambio de textura de la piel (lipodermatoesclerosis), eritema (indicativo de celulitis) y deterioro de la piel. La hinchazón se evalúa con respecto a la cantidad y distribución. La hinchazón de la superficie dorsal del pie y de los dedos (signo de Stemmer) indica disfunción linfática.
La evaluación también debe incluir una evaluación funcional de la capacidad de los músculos de la pantorrilla y del pie del paciente para actuar como bomba.
Esta evaluación se realiza colocando la mano sobre la pantorrilla del paciente mientras el paciente realiza flexión dorsal y plantar del tobillo. La reducción de la flexibilidad y la movilidad del pie puede verse agravada por la coexistencia de cualquiera de los siguientes factores: diabetes, neuropatía periférica, artritis y diversas deformidades del pie.
Los pacientes con un rango de movimiento limitado del tobillo y el pie pueden ser incapaces de activar los músculos de la pantorrilla. Pueden depender del músculo tibial anterior para flexionar el tobillo, lo que no activa los músculos de la pantorrilla o del pie.
Algunos pacientes pueden mostrar rigidez de los músculos y articulaciones intrínsecos del pie, lo que impide el movimiento de los dedos y compromete la acción de bombeo del pie.
Además, las personas con pie plano y arcos del pie colapsados pueden tener rotación del tobillo hacia adentro (sobrepronación), lo que provoca tensión en el tendón tibial posterior y da como resultado dolor e hinchazón en el tobillo o en la parte medial del pie.
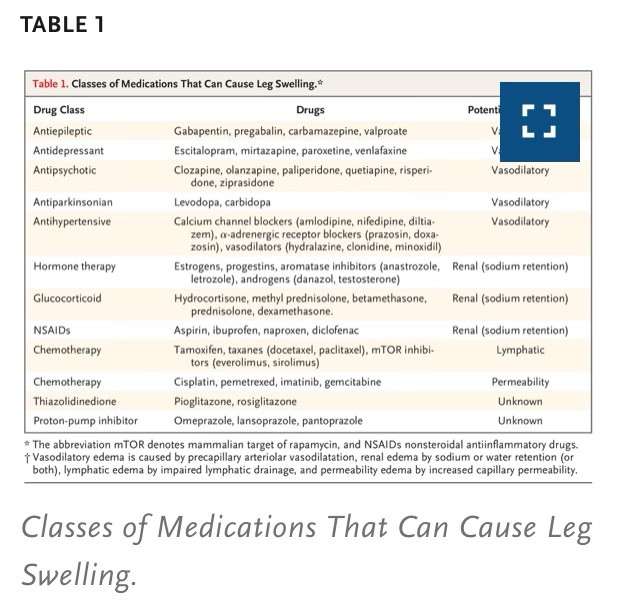
Los medicamentos pueden inducir edema debido a vasodilatación, retención de sodio y agua, insuficiencia linfática o aumento de la permeabilidad vascular; dicho edema puede imitar o coexistir con insuficiencia venosa crónica (Tabla 1). La hinchazón con medicamentos comúnmente recetados (bloqueadores de los canales de calcio y gabapentinoides) puede conducir al uso innecesario y dañino de diuréticos.
La evaluación ecográfica dúplex es fundamental para identificar problemas estructurales al caracterizar el reflujo y la obstrucción venosos, el tamaño de la vena, la anatomía, los tiempos de reflujo y los patrones de flujo. Sin embargo, no puede discernir la hipertensión venosa.
El flujo venoso normal debe ser espontáneo, respirofásico (responde a la respiración), unidireccional y sin reflujo en respuesta a maniobras de aumento.
El reflujo venoso puede ocurrir en segmentos aislados o afectar toda la vena (reflujo axial). El tiempo de reflujo hemodinámicamente significativo es mayor de 0,5 segundos en las venas superficiales y mayor de 1,0 segundo en las venas profundas.20
Sin embargo, los tiempos de reflujo no se correlacionan de manera confiable con la gravedad de la enfermedad o los síntomas.
La pérdida de la respirofasicidad y su reemplazo con formas de onda continuas o pulsátiles pueden sugerir problemas venosos más proximales. Para obtener imágenes de las venas ilíacas más profundas de la pelvis, puede estar justificada la tomografía computarizada o la venografía por resonancia magnética debido a las limitaciones técnicas de la tecnología dúplex para el flujo venoso en las estructuras de tejido profundo.
TRATAMIENTO
Con los avances en las opciones de procedimientos, puede existir la idea errónea de que la enfermedad venosa es una afección curable quirúrgicamente.
Sin embargo, la enfermedad es crónica y, con mayor frecuencia, incluye un componente funcional. Por lo tanto, la piedra angular del tratamiento es reducir la hipertensión venosa mediante un tratamiento conservador, sin procedimientos.
Los cuatro pilares del tratamiento conservador son la reducción de la hipertensión venosa central, la terapia de compresión, la elevación de la pierna y el ejercicio que incluya la flexión y extensión de la pantorrilla y el pie. Los objetivos del tratamiento deben centrarse en aliviar los síntomas y el malestar en lugar de corregir los hallazgos de las imágenes.
El examen ecográfico muestra el tamaño de las venas y el reflujo venoso; sin embargo, no puede evaluar directamente la hipertensión venosa.
El grado de reflujo venoso no siempre se correlaciona con la hipertensión venosa y los síntomas. Sin embargo, cuando los síntomas de un paciente se correlacionan con cambios patológicos venosos en el examen ecográfico, pueden estar justificadas las intervenciones de procedimientos venosos, ya que esto puede reducir los síntomas (Tabla 2).
El reflujo venoso y las venas varicosas crean contrapresión. Además, las venas nutricias de las úlceras venosas de las piernas dan lugar a hipertensión venosa debajo del lecho de la herida.
En tales casos, la obliteración de la causa anatómica mediante la eliminación quirúrgica de las venas enfermas, como con extirpación o flebectomía, o la destrucción de la vena con ablaciones o inyecciones, como con escleroterapia, puede estar justificada para la reducción de los síntomas y la curación de la herida.
En el caso de las úlceras venosas de las piernas, el ensayo Early Venous Reflux Ablation (EVRA) mostró que las intervenciones venosas tempranas pueden reducir el número de días hasta la curación.
En los casos de obstrucción de la vena pélvica o ilíaca, la revascularización endovenosa resultó en una reducción de los síntomas y una mejora en la calidad de vida y los resultados funcionales, como lo demuestran las mejoras objetivas en las puntuaciones en el cuestionario Venous Insufficiency Epidemiological and Economic Study Quality of Life/Symptoms, el cuestionario European Quality of Life–5 Dimensions y el Cuestionario de calidad de vida venosa crónica de 20 ítems (Índice global); la puntuación de Villalta; y la puntuación de gravedad clínica venosa.
La obesidad es un factor de riesgo independiente para la progresión de la enfermedad y, como tal, el control de la obesidad es importante en el cuidado de estos pacientes. La apnea obstructiva del sueño, la disfunción diastólica y la insuficiencia cardíaca derecha aumentan las presiones venosas centrales, lo que lleva a la congestión y un aumento resultante de la hipertensión venosa periférica en las pruebas fisiológicas. Aunque no hay evidencia directa de eficacia, el control de estas afecciones asociadas puede conducir a mejores resultados.
Los diuréticos no deben ser la terapia de primera línea para la hinchazón y deben usarse solo para la sobrecarga de volumen.
El uso excesivo de diuréticos puede reducir el volumen intravascular y potencialmente causar una contracción excesiva del volumen sin abordar la causa subyacente. Cuando sea necesario, se deben considerar las tiazidas y los diuréticos antagonistas de los mineralocorticoides en lugar de los diuréticos de asa, que pueden resultar en un aumento de la distensibilidad venosa y la venodilatación en lugar de una reducción de las presiones venosas centrales.
La terapia de compresión graduada puede mejorar considerablemente los síntomas asociados con la insuficiencia venosa crónica, en particular el dolor o el malestar.
Aunque no hay evidencia de que la terapia de compresión a largo plazo sea curativa o desacelere la progresión de la insuficiencia venosa crónica, se recomienda su uso para compensar y contrarrestar la elevación de las presiones ambulatorias.
La terapia de compresión debe adaptarse a las preferencias y capacidades del paciente, con medidas que van desde medias de compresión hasta vendajes de velcro, vendajes multicapa (compresión estática) y bombas de compresión (compresión dinámica).
El objetivo principal es disminuir la hipertensión venosa y, por lo tanto, reducir la fatiga, el malestar y el edema de las piernas y ayudar a la curación de las úlceras venosas de las piernas. Se recomienda un nivel de compresión superior a 30 mmHg para la curación de la úlcera; sin embargo, dicha compresión plantea desafíos para la adherencia para muchos pacientes debido a la incomodidad. Por lo tanto, a menudo se utiliza un nivel más bajo (es decir, 20 a 30 mmHg o menos).
La presión aplicada es proporcional a la rigidez de la envoltura, que se determina de acuerdo con el radio de la extremidad, el número de capas de la envoltura y las propiedades inherentes de la envoltura, incluidos sus componentes y la elasticidad del material.
Las envolturas pueden estar hechas de material de gran elasticidad, que puede estirarse más del 100% de su longitud original, a diferencia del material de elasticidad corta. Una envoltura de gran elasticidad aplica una presión alta en reposo y baja en trabajo (es decir, se aprieta en reposo pero se estira bajo la presión aplicada). Dicha presión puede sentirse demasiado apretada cuando se establece el retroceso elástico.
Por el contrario, una envoltura de elasticidad corta aplica una presión baja en reposo y alta en trabajo y es preferible para la compresión multicapa para controlar la hinchazón.
Se debe tener precaución en pacientes con enfermedad arterial periférica que tienen un índice tobillo-brazo por debajo de 0,8 para evitar exacerbar la obstrucción arterial y el desarrollo de lesiones relacionadas con la presión.
Se necesitan modificaciones personalizadas en pacientes con artritis o movilidad limitada para alcanzar sus piernas. Los ejercicios para fortalecer los músculos de la pantorrilla y el pie y la elevación de la pierna son fundamentales para mejorar la función y el retorno venoso.
Estos ejercicios se pueden hacer en casa , o los pacientes pueden beneficiarse de la fisioterapia si están muy débiles. La importancia de abordar estos puntos sigue siendo poco apreciada y justifica un mayor énfasis, especialmente en la población de edad avanzada.
Áreas de incertidumbre
Existe incertidumbre sobre el papel de los agentes farmacológicos venoactivos para la enfermedad venosa; muchos están disponibles como suplementos de venta libre y se mencionan junto con una recomendación de clase 2B (débil con calidad moderada de evidencia) en las pautas actualizadas de EE. UU. y una recomendación de clase IIa (el peso de la evidencia o la opinión está a favor de la utilidad o eficacia) en las pautas europeas actualizadas, pero sin detalles sobre ningún tipo de fármaco específico.
Se supone que estos agentes disminuyen la permeabilidad capilar, afectan a los mediadores inflamatorios y mejoran el tono venoso, todo lo cual puede resultar en una reducción de la hinchazón y el dolor. Hay algunas evidencias de que esto puede reducir el edema, pero puede hacer poca o ninguna diferencia en la calidad de vida o mejorar la curación de la úlcera.
Los fármacos venoactivos incluyen la fracción de flavonoide purificada micronizada, el castaño de indias, la semilla de uva roja y el rusco.
La eficacia del tratamiento de la insuficiencia estructural para reducir la hinchazón de las piernas en pacientes con insuficiencia funcional no está bien establecida.
La pérdida de peso médica y otras formas de disminuir las presiones centrales además del ejercicio pueden desempeñar un papel importante en el tratamiento de la enfermedad funcional, un hallazgo que está respaldado por observaciones clínicas. Los ensayos clínicos que evalúen la eficacia comparativa de las opciones de tratamiento serían de gran valor.
Guías
Nuestras recomendaciones son coherentes con las guías de la sociedad multidisciplinaria de 2022 y 2023 para las venas varicosas en las piernas, las guías de 2014 para el tratamiento de las úlceras venosas en las piernas y los criterios de uso apropiado de 2020 para la enfermedad venosa crónica de las extremidades inferiores.
Para los pacientes con venas varicosas sintomáticas y reflujo axial en las venas safenas mayor o menor, se recomienda el tratamiento de primera línea con intervención venosa en lugar de medias de compresión a largo plazo (recomendación de clase IB [fuerte con evidencia de calidad moderada]).
La recomendación actual de clase 1A (fuerte con evidencia de alta calidad) para la curación de las úlceras venosas en las piernas es la terapia de compresión; sin embargo, el ensayo EVRA de 2018 mostró que los procedimientos venosos tempranos mejoran la curación de las úlceras venosas en las piernas.
Conclusiones y recomendaciones
La hipertensión venosa que conduce a la insuficiencia venosa crónica puede ser de naturaleza tanto estructural como funcional. Abordar ambos aspectos de este proceso patológico es esencial para lograr una mejoría clínica.
Mientras que los problemas estructurales se pueden abordar con procedimientos venosos, los problemas funcionales se deben abordar de forma no quirúrgica.
En el caso del paciente de la viñeta, que solo tiene una enfermedad estructural leve pero signos abrumadores de hipertensión venosa funcional, abordaríamos la obesidad mediante medidas que incluyen la pérdida de peso médica, alentar la elevación de las piernas, brindar educación sobre ejercicios, realizar una evaluación de la apnea obstructiva del sueño, considerar la terapia de compresión y realizar una conciliación exhaustiva de la medicación para el edema inducido por medicamentos.
Hipertensión venosa e insuficiencia venosa.
La hipertensión venosa reduce la tensión de cizallamiento, lo que mantiene el estado de activación endotelial.
Los cambios en el tono vascular alteran la mecanotransducción y afectan al glicocáliz y la permeabilidad vascular.
Las reacciones inflamatorias en la pared vascular causan degradación estructural y alteración del equilibrio de reducción-oxidación (redox) por infiltración de glóbulos rojos y causan síntomas clínicos de enfermedad venosa. La expresión de citocinas proinflamatorias, enzimas y moléculas de adhesión se regula positivamente durante este proceso.
Insuficiencia venosa funcional e hipertensión venosa.
La insuficiencia venosa funcional es causada por la obstrucción del retorno venoso, que puede deberse a presiones centrales elevadas (como por obesidad, apnea obstructiva del sueño o insuficiencia cardíaca derecha), disfunción linfática o una disminución en el impulso hacia adelante del flujo sanguíneo (como por una función deficiente de la bomba de la pantorrilla y el pie o edema dependiente), todo lo cual puede provocar hipertensión venosa, incluso en ausencia de daño venoso estructural.